Онколог Романов: «Не нужно воспринимать метастазы как фактор неотвратимого конца»
Содержание
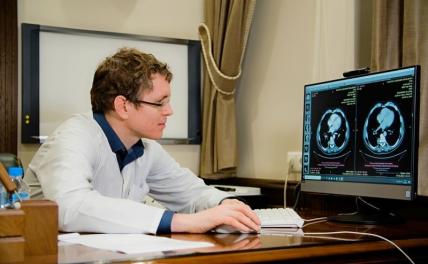
Одно из слов, которое меньше всего хочет услышать любой, кто так или иначе столкнулся с онкологическим заболеванием, это «метастазы» — отдаленные вторичные очаги патологического процесса, которые могут возникнуть практически в любом органе. К счастью, медицина не стоит на месте и, как рассказал «СП» заместитель генерального директора по научной деятельности клиники «Евроонко», кандидат медицинских наук, врач-радиотерапевт, член Ассоциации онкологов России Денис Романов, сегодня специалисты могут лечить даже в тех случаях, при которых еще недавно они только разводили руками.
О том, в какие органы чаще всего метастазируют опухоли, можно ли предотвратить или замедлить этот процесс, возможно ли полное излечение в случае появления множественных метастазов, а также о современных методиках лечения и о многом другом читайте в нашем интервью и смотрите в полной версии интереснейшей беседы.
«У каждого своя судьба, неправильно вешать ярлыки на себя и на пациента»
«СП»: — Денис Сергеевич, при каких видах рака чаще всего возникают метастазы?
— Рак — это собирательный термин, который обозначает большое количество разных злокачественных опухолей. У каждой из них есть свои особенности, в зависимости от которых мы ожидаем метастазирования в те или иные органы.
Некоторым видам опухолей метастазирование не свойственно. Например, при такой распространённой форме рака кожи, как базалиома, это происходит крайне редко. За свою жизнь я видел только одного пациента с базальноклеточным раком и метастазами в костях.
Есть опухоли, которые не метастазируют за пределы своего органа. Небезызвестная глиобластома может давать метастазы внутри головного мозга и даже изредка в спинной мозг, но не в печень, лёгкие или кости. Область метастазирования этой опухоли ограничена центральной нервной системой.
Многим распространённым онкологическим заболеваниям — раку молочной железы, предстательной железы, легкого, колоректальному раку — действительно свойственно отдаленное метастазирование. Но это не значит, что если стоит такой диагноз, то обязательно на каком-то этапе будут метастазы в другой орган. Всё зависит от стадии опухолевого процесса, молекулярно-генетических и гистологических характеристик опухоли, её злокачественности, мутаций и так далее.
Нужно понимать, что все индивидуально. Метастазировать, к сожалению, может ранняя благоприятная форма заболевания. Но точно так же бывает, что пациент, от которого мы ждем отдаленных метастазов в силу множества негативных характеристик, полностью излечивается. Поэтому не нужно вешать ярлыки ни на себя, ни на своих пациентов. Часто бывает, что человек спокойно подлежит лечению, а врач говорит, что пойдут метастазы и никакой перспективы нет. Так делать нельзя, потому что у каждого своя судьба, и мы не можем ее предсказать.
«СП»: — Какие органы чаще всего поражаются метастазами?
— Нужно разделить метастазы на отдаленные и регионарные. Метастазы в регионарные лимфоузлы для большинства опухолей не ведут к постановке четвёртой стадии опухолевого процесса. Например, рак молочной железы с метастазами в подмышечные лимфоузлы — это вторая или третья стадии. То же касается рака лёгкого с метастазами в лимфоузлы корня легкого. Некоторые регионарные метастазы выводят болезнь в четвёртую стадию, но не нужно привязываться к этой цифре, потому что и с ней человек вполне может излечиться.
Если говорить об отдаленных метастазах, наиболее частая локализация — это легкие, печень, головной мозг, кости скелета. Бывают «эксклюзивные» локализации метастазов, мне доводилось видеть пациентов с метастазами в миокард, что случается очень редко.
Но в целом у каждой болезни есть своя тропность. Колоректальный рак чаще дает метастазы в печень, что связано с нюансами кровоснабжение кровотока от толстой кишки. Хотя это не значит, что не может быть пациента, у которого нет метастазов в печени, но есть, например, в легких. Недавно мне встретился именно такой случай.
Есть опухоли, у которых повышенная тропность к конкретному органу. Например, меланома хориоидеи, у которой в 90% случаев органом метастазов является печень, но даже здесь возможны исключения.
При раке молочной железы метастазы чаще всего поражают лёгкие, печень, кости скелета. Сегодня мы уже знаем, что рак молочной железы — это не одна болезнь, а несколько заболеваний, объединенных общим названием. Есть более или менее агрессивные разновидности, для одной характерны метастазы в кости, с которыми пациентки могут жить и 10−15 лет. А для типа HER2/neu характерны метастазы в печень и, что важно, в головной мозг.
Рак простаты чаще всего «стреляет» в кости или идет по лимфоузлам, метастазы в другие органы характерны уже для поздних стадий течения болезни.
«СП»: — Можно ли замедлить распространение метастазов, от чего вообще зависит их возникновение?
— На скорость развития метастазов влияет злокачественность опухоли. Высокодифференцированные опухоли, которые максимально похожи на родные ткани органа, в котором они развились, реже и медленнее дают метастазы. Соответственно, низкодифференцированным опухолям, более злокачественным и утратившим черты исходных клеток, свойственно бурное протекание процесса.
Ещё один момент — это состояние иммунной системы. У ослабленных пациентов, у которых идет параллельная инфекция или которые подверглись тяжелому эмоциональному и физическому стрессу, иногда ускоряется процесс метастазирования.
Хирургические вмешательства у онкологических пациентов с метастазами всегда должны быть взвешенным решением. Одно дело, когда мы проводим операцию, чтобы спасти жизнь человека здесь и сейчас. Но если это плановая история и мы грамотно не подготовили пациента к операции, не задушили болезнь, то восстановительный период после операции может быть чреват ускорением роста метастазов, которые не убрали хирургически.
Хирурги, которые опрометчиво ставят во главу угла сам факт выполнения операции над ее целесообразностью, нередко причиняют пациенту вред. Потому что приходит время контрольного обследования после операции, и мы видим, что стало хуже, что без хирургического вмешательства этот процесс протекал бы более благоприятно.
Как мы можем задержать этот процесс? Первичное лечение злокачественного заболевания, при котором ещё нет метастазов, обычно содержит составляющую, направленную не только на то, чтобы максимально справиться с болезнью, но и на то, чтобы предотвратить их развитие.
Возьмём рак молочной железы. Да, на ранней стадии хирург практически ничем не ограничен в плане вмешательства. Но если мы видим, что это «злой» трипл-негативный рак, потенциально хуже поддающийся лечению, мы назначаем пациенту одну-две линии химиотерапии до операции, даже несмотря на то, что хирург может все вырезать. Сначала мы должны «затушить» болезнь в целом и только потом оперировать.
Часто даже после проведения всех необходимых процедур мы ряду пациентов назначаем постоянное противоопухолевое лечение. То есть у пациента всё хорошо, но мы еще несколько лет будем проводить терапию, например, пять лет гормональной терапии для женщин с гормонозависимым типом рака молочной железы, чтобы минимизировать риски развития отдаленных метастазов.
Нередко девушки негативно настроены к гормонам, им никто толком не объясняет, зачем это нужно, а они могут хуже себя чувствовать на фоне приема препаратов. И вот они делают обследование, видят, что все хорошо, и самостоятельно решают отказаться от назначенных препаратов, чтобы «себя не травить». Их можно понять, они не компетентны в этом вопросе, а в интернете множество мнений, даже от врачей. Но такое лечение направлено как раз на то, чтобы уменьшить риск развития метастазов.
«Хороший узист способен оценить состояние лимфоузлов лучше, чем МРТ»
«СП»: — Есть мнение, что с метастазами справиться сложнее, чем с первичной опухолью, так ли это?
— Все зависит от опухоли и от каждого конкретного случая. Может быть такая первичная опухоль, что ее лечение ассоциировано с калечащими и инвалидизирующими последствиями. Мы объясняем пациенту, что можем его излечить, но ему придется лишиться органа, например, желудка при раке желудка. Раньше часто практиковалась ампутация конечностей при некоторых видах сарком. В определённых ситуациях проведение радикального курса лучевой терапии может быть травматичным.
Можно согласиться с тем, что лучше профилактировать и предупреждать, чем бороться с последствиями. Хороший пример — мелкоклеточный рак легкого. Американские исследования установили, что при этой болезни профилактическое облучение всего головного мозга не только достоверно снижает вероятность развития отдалённых метастазов, но и увеличивает продолжительность жизни. Сегодня при определенных клинических ситуациях такая процедура является стандартом. Это лечение в полтора раза более мягкое, чем то, которое мы предлагаем при уже развившихся метастазах.
Но не нужно воспринимать развитие отдаленного метастаза как фактор неотвратимого конца, как фатальный приговор. У меня есть большой пул пациентов с метастазами, которых мы лечили 5−10 лет назад, и у них все спокойно и хорошо. Мы говорим не просто о ремиссии, а, возможно, о том, что они полностью излечились от болезни.
Раньше в онкологии воспринимали все примитивно, делили рак на стадии и, если стадия была четвертой, с метастазами, разводили руками, особо не надеясь на успех. Но сейчас рассматриваются концепции олигометастатического и полиметастатического процессов. Первый означает, что опухоль зародилась в каком-то органе, ее клетки поразили другой орган, и у нас есть только два источника проблемы — первичная опухоль и пораженный орган. Если больше нигде нет ни одной раковой клетки, уничтожив оба оплота этой опухоли, вне зависимости от размера, мы побеждаем болезнь.
Полиметастатический процесс означает, что у пациента много метастазов в разных органах. Он выглядит менее излечимым, но тоже с оговоркой, потому что новые методы, которыми мы владеем, могут приводить к совершенно фантастическим результатам.
«СП»: — Всегда ли легко можно обнаружить метастазы, какие методы используются для этого?
— Несмотря на то, что мы обладаем огромным количеством диагностических возможностей, ни один метод не позволяет видеть отдельную клетку. Мы можем обнаружить колонию опухолевых клеток, достигших определенных размеров и характеристик, которые позволяют на компьютерной томографии, УЗИ, МРТ, ПЭТ/КТ увидеть проблему.
Для каждого органа есть предпочтительные методы диагностики. Для головного мозга это однозначно МРТ с контрастом. Для легких достаточно компьютерной томографии. Ключевой метод для печени — тоже МРТ с контрастом, как и для органов таза. А вот чтобы посмотреть регионарные лимфоузлы, нам нужен уже ПЭТ/КТ.
ПЭТ/КТ считается самым совершенным методом, и это иногда расслабляет врача и пациента. Исследование сделали, решили, что все в порядке, а на самом деле где-то что-то уже тлеет. Для многих органов та же МРТ может показать намного больше.
Не нужно недооценивать УЗИ. Кроме того, что это доступный и недорогой метод, хороший узист, пожалуй, лучше всех способен оценить состояние лимфоузлов и заметить даже совсем небольшую опухоль. Хотя таких специалистов не так много.
Есть и инвазивные методы диагностики. Бывает клиническая картина поражения спинного и головного мозга, а на МРТ все в порядке. Тогда мы можем взять пункцию спинномозговой жидкости, и, если получаем клетки опухоли, мы понимаем, что поражение оболочек есть, просто на МРТ оно пока не проявилось.
Отдельный вопрос — качество исследований и описаний, к которым у меня есть большие претензии. Часто бывают ошибочные диагнозы именно из-за некачественных исследований. Одна моя пациентка, которую я вылечил девять лет назад, в марте сделала два МРТ, и ей написали, что у нее появился новый метастаз в головном мозге. Она обратилась ко мне, и оказалось, что оба исследования неудовлетворительного качества, причем по-разному, что и послужило причиной ошибки диагноста. В результате ей уже стали назначать лечение, в котором она совершенно не нуждалась, потому что она здорова. Поэтому важно всегда получать второе мнение насчет диагностики и лечения.
«Хорошее оружие в арсенале онколога, но пользоваться им нужно умело»
«СП»: — Вы сказали, что современные методы лечения метастазов могут приводить к фантастическим результатам, что это за методы?
— В нашем арсенале для борьбы с большинством опухолей есть много разных видов оружия. Даже по сравнению с ситуацией десятилетней давности сегодня у нас гораздо больше возможностей. Лечение первичной опухоли и метастатических процессов концептуально довольно сильно отличается.
Для первичной опухоли максимальное значение имеет радикальная часть — хирургия, лучевая терапия. Системная терапия там применяется не как самостоятельный лечебный метод, а как мера профилактики развития метастазов.
Если же мы говорим о пациенте с уже развившимися отдаленными метастазами, чаще всего он нуждается в системной терапии — это может быть химиотерапия, гормональная, таргетная или иммунная терапия. Локальные методы носят вторичный характер. Да, мы можем лучевой терапией уничтожить отдельный метастаз, но если их 50, это не имеет особого смысла.
Хотя если у нас получается удалить хирургическим путем, облучением или каким-то локальным методом все метастазы, пациент может быть излечен или войти в долгую ремиссию. Это часто случается, например, при колоректальном раке. Но не для всех болезней это равно актуально.
Лечение первичных опухолей — это чаще всего чёткий жёсткий стандарт. Лечение метастатических опухолей — это определенный простор для творчества, если так можно выразиться. Бывают случаи, когда при увеличении агрессивности и объема лечения пациент входит в ремиссию и выглядит излеченным.
«СП»: — Расскажите о методе HIPEC, что это такое и подходит ли он для лечения метастазов?
— HIPEC — интересная методика, в некоторых странах она уже является частью стандартного протокола лечения. Например, в Нидерландах для рака яичников третьей стадии. Хотя нужно понимать, что на формирование стандартов лечения в стране влияют не только клинические, но и экономические показатели.
Сама методика представляет комбинацию двух методов. С одной стороны, это хирургическое вмешательство на органах брюшной полости и таза максимально радикального объёма. С другой, чтобы погасить отдельные маленькие точки, которые не может удалить хирург, в брюшную полость вторым этапом вводится подогретый раствор химиопрепарата. Этот препарат убивает опухолевые очаги эффективнее, чем внутривенная химиотерапия. Для ряда пациентов это дает ощутимую прибавку в безрецидивной выживаемости. Безусловно, это хорошее оружие в арсенале онколога, но пользоваться им нужно умело, так как это не самая простая процедура.
«СП»: — А что такое кибернож, о котором часто говорят в рекламе?
— Несмотря на то, что в названии есть слово «нож», на самом деле это установка для лучевой терапии. Это линейный ускоритель электронов, а «нож» появился в названии этой технологии уже как маркетинговый метод. На самом деле кибернож — штука очень крутая и позволяет делать в радиохирургии уникальные вещи.
Исходно предполагалось, что кибернож будет использоваться для борьбы с метастазами в головном, спинном мозге, в позвонках, то есть там, где его возможности максимальны. Спустя время научились с его помощью лечить метастазы в лёгких, в печени, но для этого нужно маркирование. В опухоль ставится золотая меточка, за которой рентгеновская система навигации способна следить.
Кибернож — эффективный инструмент, который может помочь пациентам с первичными опухолями или метастазами. Но это не панацея и не метод, который по щелчку пальцев излечивает от болезни. Кибернож не отменяет проведение химиотерапии, если она нужна. Он может заместить хирургическое вмешательство, но тоже далеко не во всех ситуациях.
Решение о лечении должны принимать онколог и радиотерапевт, которые выбирают лучший метод. Где-то лучше всего подойдут протоны, где-то — гамма-нож, где-то — кибернож, где-то — универсальный ускоритель.
«СП»: — Есть ли методы профилактики рака? Что нужно делать, чтобы его предотвратить?
— В Японии, например, распространен рак желудка, и там есть целые центры, где делают гастроскопию. Японцы — люди дисциплинированные и проходят эту процедуру с предписанной периодичностью, поэтому там очень хорошая выявляемость рака желудка на ранних стадиях. Другой пример — Австралия, где запущена программа вакцинации девочек от вируса папилломы человека, который связан с развитием рака шейки матки. Это работа на государственном уровне.
Если говорить о том, что можем сделать лично мы для минимизации рисков, самое важное — это здоровый образ жизни. Отказ от курения, разумное потребление алкоголя, разумный режим работы и отдыха, контроль массы тела, правильное питание. Это вроде бы очевидные вещи, но каждый из этих факторов имеет огромное значение.
Во-вторых, это знание истории своей семьи. Есть некоторые типы рака, которые бывают наследственными. Если есть история раннего рака молочной железы, яичников, есть смысл проконсультироваться с генетиком и сдать анализы на ту или иную мутацию. Если она выявлена, онколог должен подсказать, как предупредить развитие болезни, с какой периодичностью обследоваться. Кстати, и у ранней кардиологической смертности тоже есть генетические предикторы.
В-третьих, мы должны быть внимательны к себе и не игнорировать сигналы, которые посылает организм. Это не повод быть ипохондриком и по любой жалобе бежать к онкологу. Но если вы видите, что есть проблемы, не тяните — обратитесь за консультацией к специалисту. Важно найти своего врача, которому вы доверяете и который готов прислушиваться к вам и не игнорировать проблемы.


Комментарии закрыты.